Blog
Blog
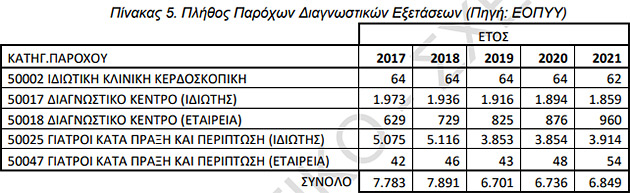
Θηλιά το clawback για 6.849 παρόχους της Πρωτοβάθμιας – Τι αναφέρει η ομάδα εργασίας του υπουργείου Υγείας

Σειρά προτάσεων προς το υπουργείο Υγείας κατέθεσε η Ομάδα Εργασίας των παρόχων της Πρωτοβάθμιας Φροντίδας Υγείας για την ενίσχυση του Κλειστού Προϋπολογισμού (άμεσα ή έμμεσα) όσο και αποτελεσματικές ελεγκτικές διαδικασίες που θα περιορίσουν την προκλητή ή την όποια υπερβάλλουσα ζήτηση.
Όπως αναφέρεται στη μελέτη της Ομάδας Εργασίας “Ο περιορισμός του clawback και ο έλεγχος της υπερβάλλουσας ζήτησης για Διαγνωστικές εξετάσεις, σε συνδυασμό με την υποχρηματοδότηση της ΠΦΥ και των διαγνωστικών εξετάσεων αποτελεί μια μείζονα πρόκληση για το σύστημα Υγείας στη Χώρα. Το clawback των παρόχων διαγνωστικών εξετάσεων κυμαίνεται τα αρκετά τελευταία χρόνια άνω του 20% κι αυτό σωρευτικά έχει δημιουργήσει μεγάλες οικονομικές απαιτήσεις από τους παρόχους, οι οποίες είναι σε αρκετές περιπτώσεις μη διαχειρίσιμες”.
ΣΥΝΕΠΕΙΕΣ ΤΟΥ ΥΨΗΛΟΥ ΕΠΙΠΕΔΟΥ CLAWBACK
1) Λόγω της μακρόχρονης εφαρμογής υψηλότατων επιπέδων clawback (επί δεκαετία) και της οικονομικής αιμορραγίας που απορρέει από αυτήν, παρατηρείται σχεδόν καθολική άρνηση του ιατρικού δυναμικού της χώρας να εξειδικεύεται πλέον στις εργαστηριακές ειδικότητες (βιοπαθολογίας, ακτινολογίας, πυρηνικής ιατρικής, κυτταρολογίας, παθολογικής ανατομικής) με αποτέλεσμα να δέχεται μεγάλο πλήγμα η λειτουργία των δημόσιων
νοσοκομείων και κέντρων υγείας.
2) Με βάση την ανωτέρω διαμορφωθείσα κατάσταση, παρατηρείται μία διαρκώς αυξανόμενη μετακίνηση των ασθενών από τις δημόσιες δομές προς τον ιδιωτικό τομέα, εκτοξεύοντας το clawback του κλάδου σε δυσθεώρητα επίπεδα.
3) Το πρόβλημα επιτάθηκε ακόμη περισσότερο εξαιτίας του κόστους των μέτρων ατομικής προστασίας κατά τη διάρκεια της πανδημίας, της αύξησης του κόστους των αναλώσιμων υλικών και του ενεργειακού ζητήματος, τα οποία έχουν αυξήσει σημαντικά τις πάγιες δαπάνες λειτουργίας των εργαστηριακών δομών, που παλεύουν να διατηρήσουν την ποιότητα υπηρεσιών υγείας σε υψηλά επίπεδα.
4) Σημειώνεται ότι βάσει του ΕΚΠΥ του ΕΟΠΥΥ, η ιδιωτική διαγνωστική μονάδα υποχρεώνεται να εξυπηρετήσει τον ασφαλισμένο και να καταβάλλει το 70% της προκαταβολής του clawback κατά την πληρωμή της από τον ΕΟΠΥΥ. Ως εκ τούτου δημιουργείται τεράστιο πρόβλημα στην ρευστότητα του παρόχου και διαταράσσει την εύρυθμη λειτουργία του. Ενδεικτικά αναφέρονται δύο παραδείγματα της απομείωσης της ρευστότητας ενός παρόχου Α με μεσοσταθμικό clawback 25% και ενός παρόχου Β με clawback 34%. Για κάθε 100 ευρώ υποβολής από τους δύο παρόχους Α και Β, ο μεν Α πάροχος εάν είναι φυσικό πρόσωπο θα εισπράξει 50 ευρώ από τα 100 ευρώ και αν είναι νομικό πρόσωπο 60 ευρώ από τα 100 ευρώ (μετά την απομείωση του 70% του τρέχοντος clawback, την αποπληρωμή των παρελθουσών χρήσεων clawback και την παρακράτηση φόρου 20% ή 8% αν πρόκειται για φυσικό πρόσωπο ή εταιρεία αντίστοιχα). Ο Β πάροχος θα εισπράξει 43 ευρώ εάν είναι φυσικό πρόσωπο και 53 ευρώ εάν είναι νομικό πρόσωπο αντίστοιχα για τους ανωτέρω λόγους.
5) Οι δυσβάσταχτοι και σωρευτικοί καταλογισμοί του clawback είναι τόσο μεγάλοι, που δεν επιτρέπουν τη συνταξιοδότηση των εργαστηριακών και κλινικοεργαστηριακών ιατρών ούτε την απασχόλησή τους στο δημόσιο ή σε διαγνωστικά κέντρα και ο φόβος της μεταθανάτιας μεταβίβασης των καταλογισμών στους κληρονόμους τους, στοιχειώνει τους επιστήμονες της χώρας. Μονόδρομος είναι η αναζήτηση αμοιβών επιπέδου εξωτερικού, ώστε να μπορέσουν να αποσβέσουν τους δυσθεώρητους καταλογισμούς του clawback από τον ΕΟΠΥΥ.
ΑΙΤΙΕΣ ΤΟΥ CLAWBACK
● Η χαμηλή αποτελεσματικότητα των κανόνων συνταγογράφησης, κάποιες φορές λόγω μη εφαρμογής από την ΗΔΙΚΑ των διαγνωστικών πρωτοκόλλων συνταγογράφησης που έχουν εκπονηθεί από τις αντίστοιχες ομάδες εργασίας και σε άλλες περιπτώσεις λόγω του μηδεσμευτικού χαρακτήρα.
● Η περιορισμένη έκταση των ελέγχων που έτσι κι αλλιώς είναι κατασταλτικού χαρακτήρα.
● Η απουσία real time ελέγχου.
● Η υποχρηματοδότηση του προϋπολογισμού των διαγνωστικών εξετάσεων.
● Η ένταξη αρκετών νέων σύγχρονων διαγνωστικών αλλά και κοστοβόρων εξετάσεων χωρίς αντίστοιχη ενίσχυση του κλειστού προϋπολογισμού.
● Η μετατόπιση της εκτέλεσης εξετάσεων από το δημόσιο τομέα στον ιδιωτικό κατά τη διάρκεια της υγειονομικής κρίσης του Covid-19.
● Η μείωση του όγκου των διαγνωστικών εξετάσεων που διενεργούνται σε δημόσιες δομές ΠΦΥ, μετά την μεταφορά τους στις υγειονομικές περιφέρειες το 2014 και η συνακόλουθη μετατόπιση της ζήτησης αυτής στον ιδιωτικό τομέα.
Στον αντίποδα, οι αναληφθείσες πρωτοβουλιες για τον περιορισμό του φαινομένου της ζήτησης αποδείχτηκαν ανεπαρκείς. Η εφαρμογή “ατομικού πλαφόν” για όλους τους παρόχους που εφαρμόστηκε το 2014 με βάση το ιστορικό των υποβολών τους σε συνδυασμό με τις δυνατότητες του κλειστού προϋπολογισμού, επίσης δεν απέδωσε τα αναμενόμενα αλλά συγκέντρωσε και την πολεμική των παρόχων. Επίσης, ο εκ των υστέρων έλεγχος που διενεργήθηκε από ιδιωτικές ελεγκτικές εταιρείες για το 2013, των οποίων η δαπάνη υποχρεώθηκαν να καλύψουν οι ιδιώτες πάροχοι, επίσης δεν αξιοποιήθηκε σε επιθυμητό βαθμό.
Τι ζητά η ομάδα εργασίας της ΠΦΥ
Αναμόρφωση – ενίσχυση του κλειστού προϋπολογισμού των διαγνωστικών εξετάσεων
Η ζήτηση για το 2022 προσδιορίζεται περίπου στα 680 εκατ ευρώ και το clawback πάνω από 25% ενώ συσσωρευτικά ο κλάδος χρωστάει σε καταλογισμούς πάνω από 800 εκατ ευρώ. Είναι οφθαλμοφανές ότι είναι μη βιώσιμη η διαχείρισή του.Επίσης, προτάθηκε η αναμόρφωση – ενίσχυση του κλειστού προϋπολογισμού των διαγνωστικών εξετάσεων για το 2023 με βάση τα στοιχεία της ζήτησης του 2022 και η ενίσχυση αυτή θα προέλθει από τη μεταφορά δαπανών του π/υ για την κάλυψη των αναγκών διαχείρισης long-Covid.
Επιπλέον, προτάθηκε από τους παρόχους ότι θα πρέπει το Κράτος να αναλαμβάνει το μερίδιο ευθύνης που του αναλογεί όταν τα μέτρα τα οποία νομοθετεί δεν επιτυγχάνουν, με σκοπό να αποτραπεί η καταχρηστική συμπεριφορά της πολιτείας που καταλογίζει διαρκώς τη δαπάνη αποκλειστικά από τους παρόχους, χωρίς να υπολογίζει τις δυσμενείς συνέπειες στη δημόσια υγεία. Άλλη μία πρόταση που κατατέθηκε από την μεριά των παρόχων είναι ο «χρονικός καταμερισμός του προϋπολογισμού και του clawback ανά κατηγορία δαπάνης», ανά Διοικητική Περιφέρεια, ανά εβδομάδα του έτους. Σημειώνεται ότι θα πρέπει να υπάρχει προσαύξηση στις Διοικητικές Περιφέρειες που διαθέτουν Πανεπιστημιακές Κλινικές ή / και κενά στο δημόσιο σύστημα υγείας. Για τον καταμερισμό του προϋπολογισμού ανά Διοικητική Περιφέρεια, θα πρέπει να ληφθεί υπόψη η ιστορικότητα των απαιτήσεων αυτής της περιφέρειας ανά κατηγορία δαπάνης.
Το νέο πιστωτικό όριο ανά κατηγορία δαπάνης της συγκεκριμένης περιφέρειας, θα προκύψει μετά τους διορθωτικούς συντελεστές όπως αυτοί θα διαμορφωθούν από τις απαιτήσεις της ανά κατηγορία δαπάνης ως προς το Πανελλήνιο μέσο όρο ανά κατηγορία δαπάνης.
Σε αυτή την πρόταση εκφράστηκαν επιφυλάξεις τόσο από μεριάς του Υπουργείου Υγείας, όσο και από τον ΕΟΠΥΥ, διότι δεν υπάρχουν αφενός οι τεχνικές δυνατότητες υλοποίησης της συγκεκριμένης πρότασης (υπάρχουν μόνο ιστορικά στοιχεία) και αφετέρου, δεν υφίσταται ο υγειονομικός χάρτης-αναγκών των Χώρας ώστε αυτές να προσδιορίζονται με ακρίβεια σε επίπεδο Διοικητικής Περιφέρειας. Επίσης, δεν αποσαφηνίζεται στη συγκεκριμένη πρόταση ο τρόπος της κατανομής του προϋπολογισμού ανά πάροχο πέραν του χρονικού καταμερισμού.
Ποιοι πάροχοι θα μένουν με λιγότερες εξετάσεις όταν θα τελειώσει νωρίτερα ο εβδομαδιαίος Προϋπολογισμός και οι ασφαλισμένοι πού θα εκτελούν τις εξετάσεις τους; Από πλευράς παρόχων επισημαίνεται ότι υπάρχει αυτή η δυνατότητα από την ΗΔΙΚΑ που έχειπλούσια στατιστικά στοιχεία και είναι θέμα πολιτικής βούλησης.
Πηγή: iatronet.gr